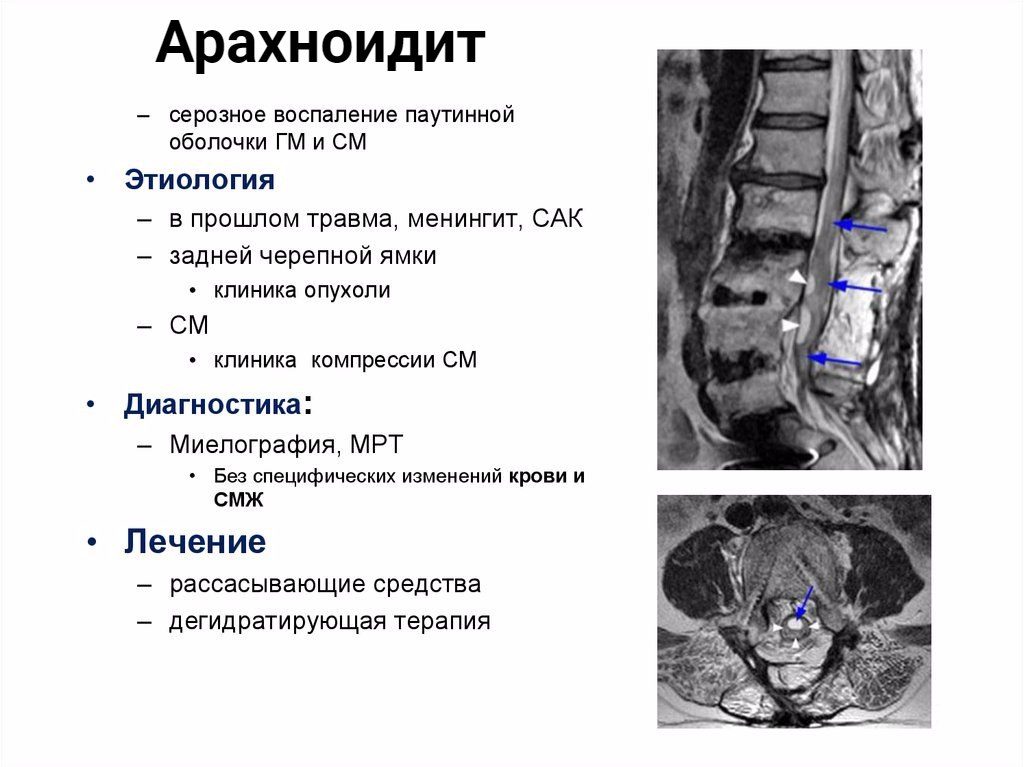
- Механизм заболевания
- Причины арахноидита головного мозга
- Этиология заболевания, причины
- Виды арахноидита и их признаки
- Течение воспаления
- Характерные признаки
- Течение болезни, его симптомы и последствия
- Диагностика
- Лечение заболевания
- Особенности терапии
- Рецепты народной медицины
- Осложнения и последствия арахноидита
- Профилактика возникновения арахноидита
- Прогноз при арахноидите
Механизм заболевания
Арахноидит головного мозга или спинного – серозное воспаление особой структуры, расположенной между твердой верхней оболочкой и глубокой мягкой. Она имеет вид тонкой паутины, за что и получила название паутинная оболочка. Формируется структура соединительной тканью и образует с мягкой оболочкой мозга настолько тесную связь, что их рассматривают в совокупности.
Благодаря такому строению воспаление паутинной оболочки никогда не бывает локальным и распространяется на всю систему. Инфекция попадает сюда через твердую или мягкую оболочку.
Воспаление при арахноидите выглядит как утолщение и помутнение оболочки. Между сосудами и паутинной структурой образуются спайки, что мешает циркуляции спинномозговой жидкости. Со временем формируются арахноидальные кисты.
Арахноидит вызывает повышение внутричерепного давления, что провоцирует формирование гидроцефалии по двум механизмам:
- недостаточный отток жидкости из желудочков мозга;
- затруднение всасывания спинномозговой жидкости через внешнюю оболочку.
В паутинной оболочке мозга возникает реактивное воспаление в результате воздействия на него возбудителя или его токсинов, вследствие которого наблюдается нарушение лимфо- и кровообращение. Различают несколько видов заболевания в зависимости от локализации и характера изменений — это церебральный, кистозный, слипчивый, слипчиво-кистозный и спинальный арахноидит. Заболевание может иметь острое, подострое или хроническое течение.
В результате нарушения циркуляции ликвора в некоторых случаях может наблюдаться развитие гидроцефалии:
- окклюзионная гидроцефалия возникает в результате нарушения оттока жидкости из желудочковой системы головного мозга;
- арезорбтивная гидроцефалия может развиться в результате нарушения всасывания жидкости через твердую мозговую оболочку вследствие возникновения слипчивого процесса.
Причины арахноидита головного мозга
Воспаление и дальнейшее образование арахноидальной кисты связаны с первичным повреждением, механического свойства или имеющего инфекционную природу. Однако во многих случаях первопричина воспаления и сейчас остается неизвестной.
Главными факторами называют следующие:
- острая или хроническая инфекция – пневмония, воспаление гайморовых пазух, ангина, менингит и прочее;
- хроническая интоксикация – алкогольное отравление, отравление свинцом и так далее;
- травмы – посттравматический церебральный арахноидит нередко является следствием ушибов позвоночника и черепно-мозговых травм, даже закрытых;
- изредка причиной оказываются нарушения в работе эндокринной системы.
Дети и люди до 40 лет – пациенты с диагнозом арахноидита. Ослабленность организма способствует серозному воспалению паутинной оболочки головного мозга.
Работа в условиях низких температур, на химических производствах с отравляющими веществами, недостаток витаминов и солнечного света, алкогольная зависимость предрасполагают к заболеванию. Совокупность факторов различного происхождения влияет на развитие патологического процесса.

Классификация причин возникновения арахноидита:
- аллергическая;
- инфекционная;
- травматическая;
- онкологическая.
Кроме этого, различают истинный и резидуальный (в виде осложнения).
Бактериальная инфекция из хронических очагов рядом с головным мозгом (тонзиллит, отит, пародонтит, хронический сфеноидит), осложнения от перенесенных инфекционных заболеваний оболочек вызывают воспаление соединительной ткани.
Ушибы, сотрясения нарушают структуру паутинной части,провоцируют патологический процесс. Новообразования (доброкачественные и злокачественные) разрушают мозговые клетки, что проявляется в виде нарушения циркуляции цереброспинальной жидкости.
Причина истинного арахноидита – аллергическая реакция организма на транспортацию ликвора. Аутоиммунная атака сопровождается ответной реакцией: утолщением и спайкой оболочек. Частота проявлений не превышает нескольких процентов.
Все прочие причины вызывают резидуальную форму патологического процесса.
Подлинные причины возникновения церебрального арахноидита определить удается не всегда, что значительно усложняет процесс лечения. Согласно статистике, в 10-15% случаев специалистам не удается выяснить, что стало возбудителем воспаления.
По первичной причине возникновения церебральный арахноидит делится на две формы:
- Истинная. Аутоиммунные сбои и аллергия часто становятся причиной истинного арахноидита. В результате нарушений в работе иммунной системы организм начинает активно вырабатывать антитела, цель которых – борьба с собственным арахноидальным слоем. Агрессивное воздействие с их стороны запускает воспалительный процесс. В тяжелой форме истинный арахноидит обретает свойства диффузного, из-за чего происходит повсеместное поражение тканей паутинной оболочки. Он сопровождается психическими отклонениями, мышечными спазмами и судорогами, нарушением зрения и слуха.
- Резидуальная. Если воспаление арахноидального слоя – следствие полученной травмы или воздействия инфекционного заболевания, его называют резидуальным. О наличии именно этой формы патологии говорят многочисленные спайки, кисты и рубцы. В подобном случае арахноидит может быть вызван сбоями в работе иммунной системы, вирусами, ушибами и сотрясениями, эндокринными расстройствами, сильной интоксикацией организма, которая подразумевает как появление в крови опасных для жизни веществ и элементов, так и регулярный прием наркотических веществ, включая алкоголь.
При церебральном арахноидите в болезненный процесс, как правило, вовлекается не только паутинная, но в той или иной степени и все остальные оболочки. Наиболее частая причина болезни — инфекция. Арахноидит возникает преимущественно после гриппа, перенесенного на ногах.
Не менее частая причина церебрального арахноидита — заболевания среднего и внутреннего уха, носа и его придаточных пазух (гайморит, фронтит), тонзиллит. Особенно опасно при этих заболеваниях без назначения врача применять антибиотики. Что мы имеем в виду? Нередко бывает так: заболевший идет к врачу, и тот выписывает ему антибиотик, делает необходимые назначения.
Обязательно надо вновь пойти к врачу в случае обострения любого воспалительного процесса! Даже если, скажем, гнойные выделения из ушей незначительны или насморк не особенно беспокоит. Невропатологам хорошо известно, что поражение мозговых оболочек чаще всего возникает на фоне вот таких относительно спокойно протекающих хронических процессов в ушах и носоглотке.
Приведем пример. Женщина долгие годы страдала тонзиллитом. После безуспешного терапевтического лечения врач рекомендовал ей удалить миндалины. Под разными предлогами больная отказывалась от операции. Отказывалась, пока не дали о себе знать симптомы, свидетельствующие о поражении мозговых оболочек: головная боль, головокружение, потливость, общая слабость. Результат: хронический церебральный арахноидит.
От гриппа, ангины никто, конечно, не застрахован. Так что же, всем нам угрожает церебральный арахноидит? Нет, разумеется. Это осложнение может возникнуть, прежде всего, у людей ослабленных, незакаленных, нарушающих предписанные врачом режим и лечение. Вот почему так важно не пренебрегать советами и рекомендациями врача, всегда и во всех случаях доводить лечение до конца. Важно и активно закаливать организм, повышать его защитные силы.
Известны случаи, когда алкогольное отравление провоцировало развитие арахноидита. Нежная паутинная оболочка мозга почти одинаково реагирует как на внедрение микробов и действие их ядов, так и на алкогольную интоксикацию.
Воспалительные изменения в оболочках препятствуют свободной циркуляции спинномозговой жидкости, в связи с этим повышается внутричерепное давление. Температура у больного остается нормальной или несколько повышается. Он страдает от постоянной головной боли, которая периодически приступообразно усиливается.
Нельзя выделить одну причину заболевания. Арахноидит головного мозга может быть как самостоятельной нозологией, так и последствием ранее перенесенного воспалительного процесса.
Чаще всего его провоцируют ангины, ревматизм, хронические воспалительные процессы ЛОР-органов, детские инфекции, возникшие у взрослых, черепно-мозговые травмы.
Описан ряд случаев, когда арахноидит проявлялся на фоне хронической интоксикации солями тяжелых металлов, онкологии головного или спинного мозга.
Впервые это заболевание было классифицировано и обрело современное название в 1845 году, благодаря работам А. Т. Тарасенкова. Стоит также отметить, что Всемирная организация здравоохранения при пересмотре МКБ-10 не выделяет отдельный код для арахноидита, а относит его к менингитам.
Церебральный арахноидит в подавляющем большинстве случаев возникает через 4 или 5 месяцев после перенесенного гриппа или другой вирусной инфекции, у больных с острым или хроническим очагом инфекции в среднем ухе, придаточных пазухах носа, травмой спинного или головного мозга, энцефалите, злокачественных опухолях.
Клиническая картина заболевания характеризуется довольно продолжительным периодом между инфекционным заболеванием, опухолью или травмой и появлением первоначальных симптомов, которые дают основание для утверждения, что в паутинной оболочке мозга появился аутоиммунный процесс.
В каждом втором случае причиной арахноидита являются инфекционные заболевания или гнойные очаговые воспаления (менингит, тонзиллит, грипп, отит), в каждом третьем – черепно-мозговая травма (кровоизлияние, ушиб головного мозга), а в каждом десятом случае точное происхождение патологии установить не удается.
Зато врачи выделяют группы риска, принадлежность к которым повышает степень вероятности развития арахноидита:
- если человек живет в состоянии постоянного стресса, морального переутомления и эмоционального истощения;
- если он очень часто болеет острыми респираторными заболеваниями;
- если человек живет в суровых климатических условиях, к примеру, на Крайнем Севере;
- если его работа при этом связана с тяжелым физическим трудом;
- если организм находится под постоянной химической или алкогольной интоксикацией.
Иногда причиной заболевания становится патологии эндокринной системы и нарушения в обмене веществ.
Этиология заболевания, причины
На данный момент в неврологии выделяют истинный арахноидит головного мозга, который имеет аутоиммунное происхождение, и резидуальный, то есть связанный с изменениями фиброзного характера в паутинной прослойке мозга после того, как человек пережил черепно-мозговые травмы или инфекционные заболевания с поражением тканей мозга.
Причины арахноидита довольно простые. В большинстве случаев (примерно 60%) такое заболевание связано с ранее перенесенными инфекциями. Обычно это вирусные недуги — менингит, грипп, ветрянка, менингоэнцефалит, корь, цитомегаловирусная инфекция и прочее. Также следует учитывать очаги гнойного поражения, которые стали хроническими, если они располагаются в районе черепа.
К примеру, это может быть синусит, отит, тонзиллит, мастоидит, периодонтит. В 30% случаев причинами являются черепно-мозговые травмы. Чаще всего это ушибы головного мозга и кровотечения субарахноидального типа. При этом вероятность появления арахноидита не зависит от степени тяжести повреждений. Еще в 15% случаев так и не удается установить четкие факторы, которые спровоцировали данное заболевание, так что его этиология остается неопределенной.
Но существует ряд предрасполагающих факторов, которые повышают риск развития арахноидита:
- чрезмерные и частые переутомления, причем учитываются и физические, и умственные нагрузки;
- постоянные стрессы;
- интоксикация организма (не только результат деятельности патогенной микрофлоры, но и отравление медикаментами, чрезмерное употребление спиртных напитков);
- плохие условия проживания и работы;
- неблагоприятный климат;
- частые простуды и ОРВИ;
- травмы, особенно частые.
Сама паутинная прослойка располагается четко между мягкими и твердыми мозговыми оболочками. Она не сливается с ними, но располагается совсем рядом. Под влиянием неблагоприятных факторов в организме человека начинают синтезироваться антитела, которые действуют на саму паутинную прослойку. Они атакуют эти ткани, что и провоцирует появление аутоиммунных воспалительных процессов.
Виды арахноидита и их признаки
Течение воспаления
В большинстве случаев расстройство не ведет к появлению резких болей или повышению температуры, что затрудняет диагностику и оказывается причиной несвоевременного обращения к врачу. Но бывают и исключения.
- Острое течение – наблюдается, например, при арахноидите большой цистерны, сопровождается рвотой, увеличением температуры и сильной головной болью. Такое воспаление излечивается без последствий.
- Подострое – наблюдаемое чаще всего. При этом сочетаются неярко выраженные симптомы общего расстройства – головокружение, бессонница, слабость, и признаки подавления функциональности определенных участков мозга – нарушения слуха, зрения, равновесия и прочее.
- Хроническое – при игнорировании заболевания воспаление быстро переходит в хроническую стадию. При этом признаки общемозгового расстройства становятся все более устойчивыми, а симптомы, связанные с очагом недуга, постепенно усиливаются.
Все заболевания такого рода разделяют на две основные группы – церебральный арахноидит, то есть, воспаление паутинной оболочки головного мозга, и спинальный – воспаление оболочки спинного мозга. По локализации болезни головного мозга разделяют на конвекситальный и базальный.
Так как лечение предполагает воздействие в первую очередь на наиболее пораженные участки, то классификация, связанная с участком наибольших повреждений, более подробна.
- Церебральный арахноидит локализуется на основании, на выпуклой поверхности, также в заднечерепной ямке. Симптомы сочетают признаки общего расстройства и связанные с очагом воспаления.
- При конвекситальном арахноидите поражается поверхность больших полушарий и извилины. Так как эти области связаны с моторными и чувствительными функциями, то давление образовавшейся кисты ведет к нарушению чувствительности кожи: либо притуплению, либо к сильному обострению и болезненной реакции на действие холода и тепла. Раздражение на этих участках приводит к возникновению припадков по типу эпилептических.
- Слипчивый церебральный арахноидит диагностируется крайне тяжело. Ввиду отсутствия локализации симптомы наблюдаются только общие, а они присущи множеству заболеваний.
- Оптико-хиазмальный арахноидит относится к воспалениям основания. Наиболее характерным его признаком на фоне симптомов общемозговых является понижение зрения. Недуг развивается медленно, для него характерны поочередное поражение глаз: зрение падает из-за сдавливания зрительного нерва при формировании спаек. В диагностике этой формы недуга очень значимо обследование глазного дна и поля зрения. Есть зависимость степени нарушения с этапами болезни.
- Воспаление паутиной оболочки задней черепной ямки – распространения разновидность болезни. Для острой ее формы характерны увеличение внутричерепного давления, то есть, головная боль, рвота, тошнота. При подостром течении эти симптомы сглаживаются, а на первое место выдвигаются расстройства вестибулярного аппарата и синхронности движений. Пациент теряет равновесие при запрокидывании головы, например. При ходьбе движения ног не синхронизированы с движением и углом наклона торса, что формирует специфическую неровную походку.
Кистозный арахноидит в этой области имеет разные симптомы, что зависит от характера спаек. Если давление не повышается, то болезнь может длиться годами, проявляясь временной потерей синхронизации или постепенно ухудшающимся равновесием.
Худшее последствие арахноидита – тромбирование или резкая непроходимость на поврежденном участке, что может привести к обширным нарушениям циркуляции и ишемии головного мозга.
Спинальный арахноидит классифицируют по типу – кистозный, слипчивый и слипчиво-кистозный.
- Слипчивый часто протекает без каких-либо устойчивых признаков. Может быть отмечена межреберная невралгия, ишиас и тому подобное.
- Кистозный арахноидит провоцирует сильные боли в спине обычно с одной стороны, которые затем захватывает и вторую сторону. Движение затруднено.
- Кистозно-слипчивый арахноидит проявляется как потеря чувствительности кожи и затруднения в движениях. Течение болезни очень разнообразно и требует тщательной диагностики.
По локализации воспалительного очага арахноидитподразделяют на несколько видов.
Церебральный арахноидит – это воспаление паутинной оболочки и коркового слоя больших полушарий головного мозга. В зависимости от расположения бывает конвекстиальным или базальным. Характеризуется резким повышением внутричерепного давления, особенно после умственного переутомления, физических нагрузок, холодового воздействия. Сопровождается эпилептическими припадками, нарушениями памяти.
Посттравматический церебральный арахноидит вызывает образование спаек и кист в базальном слое. Сдавление и нарушение питания зрительного и слухового нерва вызывает их атрофию, что приводит к снижению остроты и сужению поля зрения, развитию тугоухости. Гайморит, ангина, сифилис могут стать причиной оптико-хиазмального арахноидита.
Хронический сфеноидит (воспаление слизистой оболочки носовой пазухи) – очаг инфекции, расположенный рядом со зрительным нервом. Это заболевание трудно диагностируется, часто бывает причиной возникновения воспалительного процесса оболочек головного мозга.
Травматическое поражение позвоночника, а также гнойные очаги (фурункулез, абсцесс) приводят к воспалению паутинной оболочки спинного мозга. Места поражения – грудной, поясничный, крестцовый отделы. Сдавливание нервных отростков сопровождается болями, снижением проводимости, нарушением кровообращения в конечностях.
Слипчивый арахноидит означает возникновение многочисленных спаек из-за гнойного воспаления мозговых тканей. Циркуляция спинномозговой жидкости оказывается нарушена, развивается гидроцефалия. Головные боли при пробуждении с тошнотой и рвотой, угнетение зрительной функции, постоянная сонливость, апатия – характерные признаки спаечного процесса.
Кистозный арахноидит – это образование полостей, наполненных ликвором, меняющих структуру головного мозга за счет сдавливания близлежащих тканей. Постоянное давление на твердую оболочку мозга вызывает непреходящие распирающие головные боли.Чаще всего причиной кистозных образований является сотрясение мозга. Последствия проявляются в виде судорожных припадков без потери сознания, неустойчивой походки, нистагме (непроизвольные движения глаз).
Кистозно-слипчивый арахноидит характеризуется образованием кистозных областей в спаечной оболочке. В результате постоянного деструктивного процесса наблюдаются:
- головные боли при концентрации внимания;
- головокружения;
- обмороки;
- метеочувствительность;
- нарушения обмена веществ;
- изменения в кожной чувствительности;
- эпилептические припадки.
В итоге развивается нервное истощение, депрессивное состояние.
Арахноидит – это воспалительный процесс в паутинной (арахноидальной) оболочке, который несет губительные для организма последствия. Сам термин вызывает множество вопросов, поскольку подразумевает изолированное протекание болезни, что невозможно. Причиной тому – отсутствие сосудистой системы в пределах арахноидального слоя. После многочисленных исследований было принято решение относить признаки возникновения арахноидита к серозному менингиту, более широкому понятию.
Течение болезни очень разнообразно, поэтому она имеет довольно обширную классификацию. Выделяют несколько категорий заболевания в зависимости от расположения очагов воспаления, степени деформации пространства под паутинной оболочкой и первичного возбудителя.
Арахноидит не распространяется исключительно в пределах черепной коробки. Выделяют две основных формы заболевания по месту возникновения:
- Церебральную.
- Спинальнаую.
Этот вид арахноидита по праву считается его наиболее распространенной формой и определяется возникновением первичного воспаления в пределах паутинной оболочки именно головного мозга.
Более точная локализация патологического процесса подразумевает существование нескольких сценариев развития болезни:
- Диффузный. В таких случаях большая часть поверхности мозга оказывается в плену воспалительного процесса. Его очаги обнаруживаются повсеместно, в разных областях паутинной оболочки. Диффузная форма – самая редкая, поскольку обычно болезнь локализуется в пределах конкретных зон.
- Базилярный. Возникновение очагов воспаления в передней или средней черепной впадине говорит о базилярной форме. Со временем прогрессирующая патология приводит к повышению внутричерепного давления, нарушается внимание и память, прочие когнитивные функции мозга.
- Конвекситальный арахноидит. Характеризуется поражением тканей выпуклой поверхности головного мозга. Признаки заболевания включают судороги, мышечные спазмы, систематические потери сознания.
- Базальный сценарий. Включает еще несколько форм заболевания. Воспаление можно обнаружить в хиазмальной области мозга, в пределах зоны задней черепной ямки или мостомозжечкового угла. Эти формы определяются поражением слухового нерва, зрения, нарушением функции вестибулярного аппарата и последующей рвотой.
Спинальная форма арахноидита влечет за собой воспаление арахноидальной оболочки спинного мозга. Его возникновение зачастую обусловлено осложнением уже существующих инфекций, особенно туберкулеза, тифа и менингита. Также возможно влияние других факторов, включая интоксикацию, переохлаждение или физические травмы. С заболеванием появляются:
- Общее недомогание.
- Судороги и беспричинный тремор конечностей.
- Проблемы с функционированием органов мочеполовой системы.
- Сильные боли в спине.
Определенного лечения такого арахноидита не существует, поэтому оздоровительные мероприятия обычно направлены на снижение уровня дискомфорта и симптоматики. При первых намеках на арахноидит следует незамедлительно провести комплексное исследование спинного мозга.
При развитии арахноидита головного мозга происходит деформация некоторых зон под паутинной оболочкой. Характер их поражения выделяют в еще три формы заболевания:
- Кистозная форма. В соответствии со своим названием этот вид влечет развитие кистозных расширений, которые заполняет ликвор. Деформация тканей обусловлена их разрастанием в зоне между оболочками в результате воздействия воспалительного процесса.
- Слипчивый арахноидит. Характеризуется гнойными образованиями на арахноидальном слое. Кроме того, между оболочками появляются многочисленные спайки, которые мешают нормальному току ликвора. Как следствие, человек сталкивается с хроническими головными болями.
- Смешанный. Считается одной из наиболее редких форм патологии. Обширное воспаление с гнойными очагами и кистами приводит к слипанию оболочек головного мозга. Самые пораженные участки склеиваются, что сопровождается приступами сильной головной боли, припадками, судорогами, непроизвольным подергиванием конечностей.
Характерные признаки
Симптомы арахноидита проявляются только через длительное время после влияния неблагоприятных факторов на организм человека. Это связано с развитием аутоиммунных процессов. К примеру, если человек переболел гриппом, то арахноидит может появиться как через 3 месяца, так и через год. После травмы признаки арахноидита появляются примерно через 1-2 года.
Постепенно на ранних стадиях появляется слабость, проблемы со сном, эмоциональная неустойчивость, раздражительность. Человек быстро устает даже с минимальными нагрузками. Периодически проявляются приступы эпилепсии. Дальше возникают при арахноидите симптомы общемозгового и очагового типа.
Симптоматика общемозгового типа спровоцирована проблемами в ликвородинамике. Обычно проявляется гипертензионный синдром. В большинстве случаев пациенты жалуются на сильные головные боли распирающего характера. Интенсивнее всего они выражены в утреннее время, а также когда пациента натуживается, кашляет или испытывает тяжелые физические нагрузки.
Из-за повышения внутричерепного давления ощущается боль при движениях глазами. Появляется тошнота, рвотные приступы. Часто возникают шум в ушах, головокружение, проблемы со слухом. Иногда у пациентов наблюдается интенсивная возбудимость сенсорного типа — человек плохо переносит шум, резкие звуки, яркий свет.
Периодически появляются резкие приступы с рвотой и головной болью. Обычно они наступают дважды в месяц. Это считается редким явлением, но оно может учащаться, так что приступов может быть и больше 4 в месяц. Такой криз иногда продолжается до 2 суток.
Что кается очаговой симптоматики арахноидита, то все зависит от места расположения патологических процессов. К примеру, у некоторых пациентов нарушаются двигательные функции конечностей. У других ухудшается память, концентрация внимания, снижается работоспособность. Иногда ухудшается или совсем пропадает зрение.
В некоторых случаях развивается аденома гипофиза. При других поражениях нарушается способность слышать, так как повреждается слуховой нерв. Возможно начало невралгии тройничного нерва. Затем развивается неврит нерва лица. У некоторых пациентов случается атаксия мозжечка, появляются проблемы с ориентацией в пространстве.
Течение болезни, его симптомы и последствия
Представляют собой комбинацию признаков общемозгового расстройства с некоторыми симптомами, указывающими на основной участок повреждений.
При любой разновидности арахноидита наличествуют следующие расстройства:
- головная боль – как правило, наиболее интенсивна утром, может сопровождаться рвотой и тошнотой. Может носить локальный характер и появляться при усилиях – натуживании, попытке подпрыгнуть, неудачном движении, при котором под пятками оказывается твердая опора;
- головокружение;
- часто наблюдаются нарушения сна;
- отмечается раздражительность, нарушения работы памяти, общая слабость, беспокойство и прочее.
Так как паутинная оболочка воспаляется вся, то говорить о локализации заболевания нельзя. Под ограниченным арахноидитом подразумевают ярко выраженные грубые нарушения на каком-то участке на фоне общего воспаления.
Расположение очага недуга определяет следующие симптомы:
- конвекситальный арахноидит обеспечивает преобладание признаков раздражения мозга над нарушением функциональности. Выражается это в судорожных приступах, аналогичных эпилептическим;
- при расположении отека преимущественно в затылочной части падает зрение и слух. Наблюдается выпадение поля зрения, при этом состояние глазного дна указывает на неврит зрительного нерва;
- появляется чрезмерная чувствительность к переменам погоды, сопровождающаяся ознобом или обильным потоотделением. Порой наблюдается повышение веса, иногда жажда;
- арахноидит моста мозжечкового угла сопровождается приступообразной болью в затылке, грохочущим шумом в ушах и головокружением. При этом заметно нарушается равновесие;
- при арахноидите затылочной цистерны появляются симптомы повреждения лицевых нервов. Этот вид недуга развивается остро и сопровождается заметным повышением температуры.
Лечение заболевания проводится только после определения очага воспаления и оценки повреждений.

Арахноидальный слой головного мозга располагается между твердой и мягкой оболочками, плотно прилегая к ним, но выдерживая определенную дистанцию. Это расстояние называется субарахноидальным. Оно жизненно необходимо, поскольку через образованные протоки проходит ликвор (спинномозговая жидкость), который отвечает за амортизацию механического воздействия и очистку мозга от продуктов нейронного обмена веществ.
В случае разного рода аутоиммунных сбоев организм активно вырабатывает антитела, которые начинают бороться с паутинной оболочкой мозга. В результате их агрессивного воздействия на ее поверхности появляются новообразования. Рубцы и спайки в головном мозге перекрывают часть протоков ликвора, из-за чего он начинает скапливаться в субарахноидальном пространстве. Его повышенное содержание оказывает давление на некоторые области мозга.
В результате проявляться часто встречающиеся симптомы:
- Головокружение, тошнота и рвота, обусловленные нарушениями работы вестибулярного аппарата.
- Головная боль из-за повышения внутричерепного давления.
- Различные психические нарушения, включая повышенную утомляемость и депрессивные состояния.
- Повышение температуры тела, оправданное ускоренной выработкой антител для борьбы с воспалением.
- Боль в суставах и шее.
- Изменения чувствительности кожи, судороги из-за неврологических сбоев.
- Ухудшение памяти и внимания в результате снижения когнитивных способностей.
Прогрессирующая болезнь может привести к крайне неприятным для человека последствиям. При бездействии рано или поздно образуется водянка головного мозга, происходит угнетение функций сердечно-сосудистой системы, неврологические нарушение влекут возникновение эпилепсии, могут наблюдаться проблемы функционирования зрительного нерва. В результате развития заболевания существует вероятность полной потери слуха и зрения. Умереть возможно только при запущенной форме.
Прежде чем говорить о симптомах, которые являются свойственными для арахноидита, необходимо отметить, что признаки заболевания зависят от локализации и делятся на три типа – церебральные, спинальные и цереброспинальные.
Церебральный арахноидит, в первую очередь, характеризуется сильными воспалениями в области оболочки человеческого мозга, а также следующими признаками:
- Слишком сильное мочеиспускание;
- Судороги, а в некоторых случаях и серьезные судорожные припадки;
- Нарушения в органах слуха;
- Повышенная температура тела;
- Проблемы со сном;
- Снижается память и внимание;
- Частичная или полная потеря чувства обоняния;
- Общая слабость организма, а также чрезмерная утомляемость при физических или умственных нагрузках;
- Акроцианоз (кожа приобретает какой-то несвойственный ей синий оттенок);
- Постоянные головокружения, которые сопровождаются мучительными болями голове.
В ситуациях, когда присутствует спинальный арахноидит, наблюдаются практически такие же симптомы, но есть и другие, например, человека беспокоят частые боли в области поясницы, а также возле позвоночного отдела.
Кроме того, пациента беспокоят покалывания в конечностях тела, временные параличи, иногда онемение ног. В наиболее тяжелых случаях человек ощущает нарушения в половых органах, в частности, снижается уровень потенции. Цереброспинальный тип заболевания сочетает в себе симптомы, которые являются характерными как для спинального, так и для церебрального арахноидита.
Диагностика
Даже наиболее выраженные симптомы арахноидита – головокружение, приступы головной боли, сопровождаемые тошнотой и рвотой, зачастую не вызывают у пациентов достаточного беспокойства. Приступы случаются от 1 до 4 раз в месяц, и только самые тяжелые из них длятся достаточно долго, чтобы, наконец, заставить заболевшего обратить на себя внимание.
- Осмотр у офтальмолога – оптико-хиазмальный арахноидит относится к наиболее распространенным видам заболевания. У 50% пациентов с воспалением задней черепной ямки фиксируется застой в области зрительного нерва.
- МРТ – достоверность метода достигает 99%. МРТ позволяет установить степень изменения паутинной оболочки, зафиксировать расположение кисты, а также исключить другие болезни, имеющие сходные симптомы – опухоли, абсцессы.
- Рентгенография – с ее помощью выявляют внутричерепную гипертензию.
- Анализ крови – проводится обязательно, чтобы установить отсутствие или наличие инфекций, иммунодефицитных состояний и прочего. Таким образом определяют первопричину арахноидита.
Только после обследования специалист, и возможно не один, назначает соответствующее лечение. Курс, как правило, требует повторения через 4–5 месяцев.
Диагностика арахноидита головного мозга требует участия высококвалифицированного специалиста. Лишь опытный врач невролог способен установить подлинные причины возникновения патологии. Обследование начинается с тщательного сбора анамнеза пациента, после чего назначаются подробные аппаратные исследования. Они необходимы для полной диагностики арахноидита.
Таким образом, врач назначает:
- Рентгенографию черепной коробки.
- Эхоэнцефалографию.
- Электроэнцефалографию.
- Магнитно-резонансную томографию.
- Компьютерную томографию.
- Люмбальную пункцию.
После обследования можно будет делать первые прогнозы. Диагностика в неврологии при арахноидите направлена на оценку состояния больного, на локализацию очагов воспаления, определение длительности воздействия болезни и внутричерепного давления.
Воспаление паутинной оболочки мозга диагностируют, сопоставляя клиническую картину заболевания и данные дополнительных исследований:
- обзорной рентгенограммы черепа (признаки внутричерепной гипертензии);
- электроэнцефалографии (изменение биоэлектрических показателей);
- томографии (компьютерной или магнитно-резонансной) головного мозга (расширение субарахноидального пространства, желудочков и цистерн мозга, иногда кисты в подоболочечном пространстве, спаечный и атрофический процессы при отсутствии очаговых изменений в веществе мозга);
- исследования цереброспинальной жидкости (умеренно повышенное количество лимфоцитов, иногда небольшая белково-клеточная диссоциация, вытекание жидкости под повышенным давлением).
Диагностика арахноидита включает полный неврологический осмотр. В процессе полноценного анализа исследуются рефлексы, вегегатика, чувствительность.
Лечение заболевания
Лечение воспаления мозговой оболочки осуществляется в несколько этапов.
- В первую очередь необходимо устранить первичное заболевание – синусит, менингит. Применяют для этого антибиотики, антигистаминные средства и десенсибилизирующие – димедрол, например, или диазолин.
- На втором этапе назначают рассасывающие средства, помогающие нормализовать внутричерепное давление и улучшить метаболизм мозга. Это могут быть биологические стимуляторы и йодистые препараты – йодид калия. В виде инъекций применяют лидазу и пирогенал.
- Используются противоотечные и мочегонные лекарства – фурасемид, глицерин, препятствующие накоплению жидкости.
- Если наблюдаются судорожные припадки назначают противоэпилептические препараты.
При кистозно-слипчивом арахноидите, если циркуляция спинномозговой жидкости сильно затруднена и консервативное лечение не дает результатов проводят нейрохирургические операции по устранению спаек и кисты.
Арахноидит вполне успешно лечиться и при своевременном обращении к врачу, особенно на стадии острого воспаления исчезает без последствий. В отношении жизни прогноз практически всегда благоприятный. При переходе недуга в хроническое состояние с частыми рецидивами ухудшается трудоспособность, что требует перевода на более легкую работу.
Лечение арахноидита головного мозга проводится комплексно:
- терапия причины воспаления;
- растворение спаек;
- снижение внутричерепного давления;
- подавление судорожной возбудимости;
- лечение психических и нервных расстройств.
Для подавления очагов инфекции, включая нейроинфекции, применяются терапевтические средства в виде антибактериальных препаратов. При диффузной форме назначаются противоаллергические средства и глюкокортикоиды.
Рассасывающие препараты способствуют нормализации ликворного баланса в головном и спинном мозге. Для снижения давления применяются мочегонные средства.
Антиконвульсионное лечение направлено на торможение двигательных центров медикаментозными методами. Для восстановления нервной проводимости назначаются нейропротекторы.
Всем видам арахноидита требуются длительное лечение.
Хирургическое вмешательство применяется в случае угрозы слепоты и жизни больного. Оно направлено на обеспечение оттока ликвора. Для этого применяется рассечение спаек, шунтирование (вывод спинномозговой жидкости за переделы черепа), удаление кист.
Принципы терапии воспаления паутинной оболочки головного мозга зависят от его разновидности. Больного помещают в стационар во избежание непредвиденных осложнений. Медикаментозное воздействие направлено на ликвидацию симптомов, уменьшение внутричерепного давления, ликвидацию последствий, вызванных травмами головного мозга.
В большинстве случаев врач назначает лечение, прогноз которого обещает скорое выздоровление. Своевременное вмешательство специалистов делает арахноидит не таким уж страшным заболеванием.
- Для борьбы с воспалением применяются группа глюкокортикостероидных и рассасывающих препаратов, таких как Преднизолон и Пирогенал.
- Слипчивый и кистозно-слипчивый арахноидиты влекут за собой эпилептические припадки, поэтому рекомендуется также использовать Карбамазепин.
- С аллергическими реакциями борются с помощью Клемастина или Хифенадина.
Если в субарахноидальном слое наблюдаются гнойные очаги инфекции, специалисты проводят ряд оздоровительных мероприятий. Хирургическое вмешательство допустимо в случае экстренной необходимости.
Важно! Использование методов народной медицины при воспалении арахноидального слоя строго запрещено, поскольку может лишь усугубить положение.
Излечению и предупреждению перехода заболевания в хронический церебральный арахноидит способствует раннее обращение к врачу и регулярное лечение. К сожалению, многие пациенты не принимают систематически назначаемые им лекарства, отказываются от довольно многочисленных внутривенных и внутримышечных инъекций. Конечно, уколы — не удовольствие, но при лечении больного арахноидитом они необходимы.
Ни в коем случае нельзя заменять инъекции по своему усмотрению порошками или таблеткам — действие их не равноценно!
Иногда бывает нужно исследовать спинномозговую жидкость. Для этого необходим поясничный прокол (пункция). Он имеет не только диагностическое, но и лечебное значение, так как снижает давление спинномозговой жидкости. После пункции обычно уменьшается или исчезает головная боль, прекращается головокружение, улучшается состояние больного. Если врач предлагает сделать пункцию, не отказывайтесь!
Осталось ответить еще на один вопрос: что посоветовать тем, кто перенес церебральный арахноидит? Проявлять осторожность: избегать общения с больными гриппом, ангиной. Помнить, что любая инфекция может вызвать обострение арахноидита Чем бы вы ни заболели, обратитесь за помощью не только к терапевту, но одновременно и к невропатологу.
Всемерно остерегайтесь переохлаждения и перегревания на солнце, не допускайте длительных перерывов в еде, воздерживайтесь от употребления алкоголя.Больше гуляйте в любое время года. Но не забывайте: обувь должна быть сухая, теплая, а головной убор закрывающий уши. Соблюдения режима и разумной осторожности позволит вам успешно побороть хронический церебральный арахноидит.
Особенность арахноидита состоит в том, что его трудно диагностировать, даже, несмотря на использование современных методов исследования.
Лечение церебрального арахноидита может быть терапевтическим или хирургическим, но оно обязательно должно проводиться в стационаре. Применяют сосудорасширяющие, рассасывающие и антигистаминные средства, гормональные препараты для подавления воспаления, витаминотерапию и психотерапию.
В ряде случаев терапия церебрального арахноидита требует оперативного вмешательства, что позволит устранить внутричерепную гипертензию и нарушения ликвородинамики. Обязательно также устранение очага хронической инфекции.
Терапия арахноидита обычно проводится в стационаре. Она зависит от этиологии и степени активности заболевания. Медикаментозное лечение проводится длительно, курсами, с учетом этиологического фактора и включает:
- Антибактериальные или противовирусные препараты;
- Антигистаминные средства (пипольфен, димедрол, супрастин, кларитин и др.);
- Противосудорожную терапию (карбамазепин, финлепсин);
- Противовоспалительные лекарства, – глюкокортикоиды (особенно, при аллергическом и аутоиммунном характере воспаления);
- Рассасывающее лечение, направленное против спаечного процесса в межоболочечном пространстве (лидаза, румалон, пирогенал);
- Мочегонные средства при гипертензионном синдроме (маннит, диакарб, фуросемид);
- Нейропротекторное лечение (милдронат, церебролизин, ноотропил, витамины группы В).
Поскольку заболевание протекает длительно, сопровождается проявлениями астенизации и эмоциональными расстройствами, ряду больных необходимо назначение антидепрессантов, успокоительных средств, транквилизаторов.
Во всех случаях арахноидита проводится поиск и лечение других очагов бактериальной или вирусной инфекции, поскольку они могут быть источником повторного воспаления оболочек мозга. Помимо антибиотиков, противовирусных средств показаны общеукрепляющие мероприятия, прием поливитаминных комплексов, полноценное питание и адекватный питьевой режим.
Особенности терапии
При арахноидите лечение проводится в стационарных условиях. Терапия зависит от степени тяжести недуга и его этиологии.
I. Медикаментозная терапия.
Обычно медикаментозное лечение предполагает применение таких препаратов:
- Противовоспалительные средства из группы глюкокортикоидов. К примеру, Преднизолон, Метилпреднизолон.
- Лекарства с рассасывающими свойствами — Лидаза, Пирогенал, Биохиноль, Румалон.
- Средства с проивоэпилептическим действием — Карбамазепин, Финлепсин, Кеппра и прочие.
- Препараты с дегидратационным действием. В зависимости от внутричерепного давления используется Диакарб, Манит, Фуросемид.
- Медикаменты из группы нейропротекторов и метаболитов. Например, Церебролизин, Милдронат, Ноотропил, Гинкго Билоба.
- Средства с противоаллергическими свойствами. Обычно назначается Диазолин, Тавегил, Фенкарол, Лоратадин.
- Препараты из группы психотропов (назначаются иногда). Сюда относятся средства с седативными свойствами, транквилизаторы и антидепрессанты.
Обязательно требуется провести санацию очагов с гнойными процессами, если у пациента синусит, отит или прочие патологии.
II. Хирургическая операция.
В тяжелых случаях назначается хирургическое лечение. Оно требуется, когда у пациента арахноидит задней ямки черепа или оптико-хаозмальная разновидность с быстрой утратой зрения или развитием гидроцефалии окклюзионного характера. Операция предполагает восстановление проходимости ликворных путей, разъединение образовавшихся спаек, удаление кистозных наростов, которые сдавливают отдельные участки мозга.
Рецепты народной медицины
В качестве дополнения используются рецепты народной медицины. Они не смогут полностью излечить пациента, но помогут улучшить его состояние. Используются такие средства:
- Лопух. Лист нужно помыть, размять и приложить к больному месту на голове. Раз в сутки компресс нужно менять.
- Череда. Необходимо собрать ее в то время, когда наступит цветение. Растение сушат и заваривают как чай — 1 ст. л. сырья на 1 л кипятка. Средство настаивается полчаса. Пить его нужно в течение дня.
- Репешок. Корни этого растения нужно тщательно промыть, а потом провялить на свежем воздухе. Дальше следует измельчить их с помощью мясорубки и высушить, чтобы образовался порошок. Принимать его нужно трижды в сутки до трапезы. Курс длится 3 месяца.
Осложнения и последствия арахноидита
Патологический процесс приводит к развитию водянки головного мозга, повышению внутричерепного давления. В результате страдает вегето-сосудистая система, вестибулярный аппарат, зрительный и слуховой нерв, развивается эпилепсия.
Вегето-сосудистые нарушения:
- перепады артериального давления;
- покалывание и жжение в кончиках пальцев;
- кожная гиперчувствительность.
Вестибулярный аппарат:
- перемежающаяся хромота;
- неустойчивость на одной ноге;
- падение при приземлении на пятку;
- невозможность соединить пальцы рук с кончиком носа.
Нистагм, снижение зрения до слепоты, тугоухость – осложнения арахноидита.
Снижение трудоспособности – основное последствие арахноидита головного мозга. В зависимости от тяжести заболевания больной становится либо частично ограниченным по работоспособности, либо полным инвалидом. Высокие показатели ВЧД на постоянном уровне могут привести к гибели больного.
Арахноидит может спровоцировать возникновение следующих осложнений:
- судорожные припадки;
- сильное ухудшение зрения;
- стойкая гидроцефалия.
Это довольно серьезные осложнения. Так, при судорожных припадках больному предстоит все время принимать противосудорожные медикаменты. Это последствие арахноидита развивается примерно в 10% случаев и характерно только при тяжелом течении самого заболевания.
В 2% случаев у пациентов, страдающих данных недугом, наблюдается сильное снижение зрения. Крайне редко больные полностью теряют его. Наиболее опасным из осложнений арахноидита является стойкая гидроцефалия, так как она может привести к летальному исходу.
Профилактика возникновения арахноидита
Своевременная диагностика арахноидита при первых симптомах неврологических отклонений предотвратит развитие болезни. Обследование после перенесенных инфекционных заболеваний, травм головного мозга должно проводиться обязательно, если с течением времени появились головные боли. Очаги инфекции, особенно гнойные, необходимо пролечивать до полного выздоровления, не допуская их хронизации.
При первых признаках возникновения какого-либо инфекционного заболевания необходимо незамедлительно обратиться к соответствующему специалисту, поскольку проигнорированные патологии подобного характера зачастую становятся первоисточником возникновения арахноидита. Также рекомендуется избегать стресса, переохлаждения, регулярно пить витамины, пользоваться мерами предосторожности при массовом заражении простудными заболеваниями.
Прогноз при арахноидите
В большинстве случаев больные арахноидитом получают третью группу инвалидности. Однако если у них наблюдается сильное ухудшение зрения и часто случаются эпилептические припадки, им могут назначить вторую группу инвалидности.
В первую группу инвалидности входят пациенты с оптико-хиазмальным арахноидитом, который спровоцировал полную слепоту. Больным арахноидитом противопоказана работа на транспорте, на высоте, у огня, в шумных помещениях, в неблагоприятных климатических условиях, с токсическими веществами.

Отправить ответ